Radioterapia
La radioterapia è una terapia medica consistente nell'utilizzo di radiazioni ionizzanti. La radioterapia è utilizzata soprattutto nel trattamento di forme di tumore, infatti utilizza un fascio di fotoni penetranti, di 5-10 MeV di energia, per danneggiare il patrimonio genetico delle cellule malate e impedire così che proliferino[1], mentre è poco impiegata in patologie non oncologiche. La radioterapia può essere curativa in un certo numero di tipi di cancro, se confinati in una zona del corpo sulla base della classificazione TNM della lesione stessa.
| Radioterapia | |
|---|---|
Procedura medica 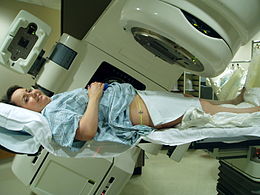 Una paziente si sottopone a radioterapia alla pelvi | |
| Classificazione e risorse esterne | |
| MeSH | D011878 |
| MedlinePlus | 001918 |
È prassi comune combinare la radioterapia con la chirurgia, con la chemioterapia, con l'ormonoterapia e l'immunoterapia. Lo scopo esatto del trattamento (curativo-radicale, adiuvante, neoadiuvante, terapeutico o palliativo) dipenderà dal tipo di tumore, dalla posizione e stadio, nonché dalla salute generale del paziente.
Le radiazioni ionizzanti utilizzate in radioterapia sono in grado di danneggiare il DNA del tessuto bersaglio. Le cellule tumorali sono, in genere, scarsamente capaci di riparare i propri danni e quindi vanno incontro a morte cellulare per apoptosi. Per risparmiare tessuti sani, ad esempio pelle o organi che la radiazione deve superare per arrivare al tumore, i fasci delle radiazioni vengono sagomati e rivolti da diverse angolazioni, intersecandosi nel centro della zona da trattare, dove perciò vi sarà un quantitativo di dose assorbita totale superiore che nelle parti adiacenti.
Oltre al tumore stesso, i campi di radiazione possono comprendere anche i linfonodi drenanti se sono clinicamente o radiologicamente coinvolti con il tumore, o se si ritiene che possa esserci un rischio di diffusione maligna. È necessario includere un margine di tessuto sano circostante il tumore per consentire le incertezze dovute al posizionamento e al movimento interno degli organi.
L'irradiazione corporea totale (TBI) è una tecnica radioterapica utilizzata per preparare il corpo per ricevere un trapianto di midollo osseo. La brachiterapia, in cui una sorgente di radiazione è posizionata all'interno o vicino alla zona da trattare, è un'altra forma di radioterapia che minimizza l'esposizione del tessuto sano durante le procedure per curare i tumori della mammella, prostata e altri organi.
Storia modifica
La medicina utilizza la radioterapia come trattamento per il cancro da più di 100 anni, con le sue prime radici tracciate dalla scoperta dei raggi X nel 1895 da Wilhelm Röntgen[2]. Emil Grubbe di Chicago è stato forse il primo medico statunitense ad utilizzare raggi x per curare il cancro, a partire dal 1896[3].
Il campo della radioterapia ha cominciato a crescere nella prima parte del 1900, ciò è stato gran parte dovuto al lavoro pionieristico della scienziata vincitrice del premio Nobel, Marie Curie (1867-1934), che scoprì la radioattività degli elementi, polonio e radio, nel 1898. In questo modo ha inizio una nuova era nel trattamento medico e della ricerca[2]. Uno dei primi congressi di elettrologia e radiologia medica fu quello svoltosi in Italia nel 1906.[4] Il radio è stato utilizzato in varie forme fino alla metà del 1900, quando la telecobaltoterapia e le unità di cesio hanno iniziato ad usare tale elemento. Infine, gli acceleratori lineari medici sono stati utilizzati come sorgenti di radiazioni dalla fine del 1940.
Con l'invenzione di Godfrey Hounsfield della tomografia computerizzata (CT) nel 1971, la progettazione tridimensionale è diventata una possibilità e ha creato un passaggio da 2D a 3D per la distribuzione della radiazione. La pianificazione basata sulla CT permette ai medici di determinare con maggiore precisione la distribuzione della dose di radiazione, utilizzando immagini tomografiche assiali dell'anatomia del paziente. Le unità di ortovoltaggio e di cobalto sono state in gran parte sostituite da acceleratori lineari a megavoltaggio,
utili per le loro energie penetranti e per la mancanza di sorgenti fisiche di radiazione.
L'avvento di nuove tecnologie della diagnostica per immagini, comprese la risonanza magnetica (MRI) nel 1970 e la tomografia ad emissione di positroni (PET) nel 1980, hanno portato il trattamento dalla radioterapia conformazionale tridimensionale (3D) alla radioterapia a intensità modulata (IMRT), alla radioterapia guidata dalle immagini (IGRT) e alla tomoterapia. Questi progressi che hanno permesso agli oncologi di radiazione di vedere e colpire meglio i tumori, hanno portato a migliori risultati nel trattamento, con una maggiore conservazione dell'organo e meno effetti collaterali[5].
La radioterapia nella cura dei tumori modifica
La radioterapia come disciplina medica, è rivolta principalmente al trattamento dei tumori.
La radioterapia (da sola o in combinazione con la chirurgia e/o la chemioterapia) è uno strumento efficace per il controllo locale dei tumori. Si calcola che circa 1300-1800 pazienti all'anno ogni 750.000 necessitino di un ricorso alla radioterapia.[6]
Si tratta di una pratica medica decisamente consolidata e di comprovata efficacia, ma che ha controindicazioni nei potenziali pericoli dovuti all'impiego delle stesse radiazioni ionizzanti, nei possibili danni da radiazioni e nella probabilità che le stesse inducano l'insorgenza di secondi tumori.
Il meccanismo di interazione tra il fascio di fotoni sfruttati dalla radioterapia e le cellule malate è il seguente: i fotoni dei raggi X colpiscono gli elettroni dei tessuti e li mettono in movimento, questi elettroni “secondari” percorrono zigzagando uno o due centimetri nei tessuti e ionizzano gli atomi delle molecole di DNA nelle cellule che incontrano, disinnescando così il funzionamento dei loro geni.[1]
Due importanti modalità radioterapeutiche sono la TBI e la TSEBI.
TBI modifica
La radiazione corporea totale (Total Body Irradiation - TBI), è l'irradiazione totale e simultanea del corpo (in una o più frazioni) utilizzando fasci di fotoni ad alta energia. Consiste in una particolare tecnica radioterapica utilizzata per preparare il paziente a ricevere un trapianto di midollo osseo (TMO o BMT). A seconda delle necessità, questo tipo di intervento può essere eseguito con somministrazioni del tipo high dose, low dose o very low dose. Nello specifico le finalità di questo trattamento sono due: sopprimere il sistema immunitario per prevenire il rigetto del midollo del donatore familiare o non familiare, eradicare le cellule neoplastiche che residuano ai trattamenti chemioterapici.[7]
TSEBI modifica
Con TSEBI, Total Skin Electron Beam Irradiation, è indicata l'irradiazione cutanea totale effettuata con fasci di elettroni[8]. Si tratta di una terapia impiegata nel caso di neoplasie cutanee diffuse o in pazienti affetti da micosi fungoide.
Altri trattamenti modifica
Esiste anche una radioterapia non oncologica, impiegata nel trattamento di situazioni non oncologiche presenti più frequentemente, ma non esclusivamente, in Geriatria.
Principi di funzionamento modifica
La radioterapia si basa sul principio d'indirizzare la radiazione ionizzante sulle cellule cancerogene per danneggiarne il DNA. Mentre le cellule sane dispongono di meccanismi atti a riparare i danni che possono avvenire sul loro DNA, le cellule cancerogene dispongono di meccanismi molto meno efficienti, per cui un danno è più facilmente letale per questo tipo di cellula. Le radiazioni ionizzanti generano nelle cellule radicali liberi, che danneggiano il patrimonio genetico della cellula ospite non in grado di opporvisi.
La principale limitazione nell'uso di questa tecnica consiste nel fatto che le cellule di tumori solidi risultano essere in debito di ossigeno (ipossia) e questo le rende tanto più resistenti alle radiazioni quanto minore è la presenza di ossigeno. L'ossigeno contribuisce a rendere meno riparabile il danno biologico causato dai radicali liberi generati dalle ionizzazioni, e interagisce con gli atomi di idrogeno H+ liberi creando ossidanti OHx: questo inibisce la reazione di ritorno che altrimenti si avrebbe (da Hx+OHx ad H2O).
Tale effetto è più marcato nelle radiazioni a bassa energia (linear energy transfer elevato), tanto che in presenza di ossigeno l'efficacia biologica di tali radiazioni è aumentata di 3 volte.
Sono in sperimentazione tecniche per aumentare l'ossigenazione in fase di trattamento radioterapico, o diminuire l'ossigeno nei tessuti sani antistanti i tumori per limitarne il danno biologico.
Usi terapeutici modifica
La radioterapia è principalmente indicata per il trattamento di neoplasie. In misura minore, viene usata per patologie non tumorali che si giovano dagli effetti indotti dalle radiazioni, come nel caso di esoftalmo endocrino, nella prevenzione dei cheloidi, nella prevenzione delle ossificazioni eterotopiche o come nel trattamento di malformazioni artero-venose intracraniche.
Nel trattamento dei tumori, la radioterapia si prefigge di ottenere la totale distruzione di una neoplasia, senza indurre alterazioni gravi e irreversibili ai tessuti circostanti. Per garantire questo risultato, massimizzando l'intervento nell'area interessata e minimizzando l'esposizione delle zone circostanti, è talora utile utilizzare differenti tipi di radiazioni, sia fotoniche (raggi X o raggi γ) che corpuscolari (elettroni, raggi alfa, protoni, ioni carbonio, ecc.) differentemente distribuite sulla sede neoplastica.
Circa non gli effetti non terapeutici, ma i possibili legami causa-effetto fra la radiazione ionizzante e cancro, utile visionare gli effetti collaterali e la sezione radioprotezione.
Team modifica
In un approccio multidisciplinare (e talora anche multi – istituzionale), che comporta anche controlli ematologici, per quanto riguarda le tecniche radioterapiche dei vari organi ed apparati della anatomia umana, il trattamento radioterapico di una neoplasia coinvolge diverse figure specialistiche:
- Medici specialisti in Radioterapia Oncologica (Radioterapisti Oncologi o Radio-oncologi)
- Tecnici Sanitari di Radiologia Medica (per Radioterapia e Dosimetria)
- Fisici Sanitari
- Infermieri dedicati
- Statistici sanitari
- Ingegneri biomedici
Procedure e tecniche modifica
Fra le procedure programmate sulle macchine di radioterapia vi sono la taratura dei sistemi dosimetrici e la calibrazione dei fasci di terapia.
La prima fase della procedura relativa al paziente consiste invece in un suo posizionamento e negli accorgimenti atti a mantenere la riproducibilità di appositi e comodi accessori di immobilizzazione.
Dette apparecchiature per posizionamento e contenzione del paziente sono solitamente site nell'area cosiddetta "di simulazione".
Si può poi, nel caso, effettuare una 'pre-simulazione rx'; possono essere eseguite registrazioni e fusioni di immagini multimodali; comunque si passa generalmente all'utilizzo della tomografia assiale con l'impiego contemporaneamente di appositi laser che consentono di identificare corrette coordinate di 'centraggio', e vengono lasciati opportuni reperti. L'uso della tomografia assiale con gli appositi laser, serve per le DRR (o radiografie digitali ricostruite), in particolare per poter ricostruire un'immagine tridimensionale dell'area di trattamento; vengono quindi identificate possibili situazioni di criticità e/o di particolare rilevanza clinica ed anche utilizzati eventuali speciali markers ed è possibile effettuare una 'post-simulazione rx' di controllo.
Con questi dati viene steso un TPS , ovvero Treatment Planning System, che identifica le zone da irradiare e gli OAR (Organs At Risk, organi da non irradiare o risparmiare), e da cui si desumono le curve di isodose bidimensionali e ricostruzioni bidimensionali e tridimensionali oltre agli istogrammi Dose-Volume e le visualizzazioni BEV (Beam Eye View) e REV (Room Eye View).
Le principali tecniche radioterapiche (tranne che per IORT, curieterapia e radioterapia metabolica), per essere eseguite, necessitano di sistemi di localizzazione e controllo, ottenuti con pellicole fotografiche che registrano il posizionamento prima o durante il trattamento ("radiotherapy localization and verification"). I tipi di 'portal radiograph' (appropriate pellicole inserite in apposite cassette) sono differenti: le 'localization', quando l'immagine è acquisita mediante una pellicola 'veloce' esposta per pochi secondi prima di effettuare il trattamento (radiografia di localizzazione); le verification, quando l'immagine è acquisita da una pellicola "lenta" esposta al fascio radiante per tutta la durata della seduta (radiografia di verifica). Da ricordare le portal radiograph "a doppia esposizione" quando l'immagine è acquisita da una pellicola 'veloce' sottoposta a due esposizioni sequenziali di cui la prima corrisponde al campo trattato mentre la seconda a un campo più ampio del primo; ottenute con esposizione di pochi secondi hanno la funzione di rendere fattibile in modo semplice il confronto tra il campo di trattamento e le strutture anatomiche vicine. Ha costituito un valido strumento alternativo ai portal film la modalità di controllo di tipo radioscopico denominato Electronic Portal Imaging Device (EPID), costituita da un braccio meccanico mobile situato sotto la testata dell'acceleratore e con sistema che acquisisce immagini, di seguito elaborate e visualizzate tramite una ‘workstation’.
La radioterapia esterna a fascio collimato si fonda sull'utilizzo di un fascio di radiazioni prodotte da sorgenti situate all'esterno del paziente e viene utilizzata sia con radiazioni fotoniche sia con l'utilizzo di elettroni veloci.
- Ortovoltaggio: raggi X di bassa energia (roentgenterapia: 'plesioroentgenterapia' e "roentgenterapia non plesio") da macchine di circa 50-500 kV.
- Altovoltaggio: raggi γ o telecobaltoterapia o TCT, (energia 'media': 1,25 MV), o meglio raggi X (fotoni X) solitamente a partire da 4 MV prodotti da acceleratore lineare per radioterapia.
A seconda del loro potenziale gli acceleratori lineari (che sono spesso ‘Dual Energy’: 4 MV, 6-18 MV 6-15 MV, 6-10 MV) possono produrre anche elettroni di diversi livelli energetici (MeV). Gli elettroni hanno una modalità di diffusione della dose differente da quella dei raggi X, poiché data la massima dose ad una profondità che dipende dalla loro energia, la dose va poi molto velocemente a pressoché zero e dunque vengono utilizzati per irradiare tessuti più superficiali, risparmiando quelli più profondi.
- Radioterapia convenzionale, previa simulazione rx, con l'utilizzo di TCT con collimatori di 'vecchia generazione' a ganascia e split standard o con l'utilizzo di Linac a partire da 6 MV e sistema isocentrico; da segnalare l'apparecchio detto "sagomatore" (per risparmiare irradiazione tessuti sani ) +/- ev. ‘compensatore’;da ricordare il "vecchio" profilatore; da menzionare i filtri a cuneo.
- Radioterapia conformazionale con l'ausilio di sagome con massima personalizzazione; radioterapia conformazionale con CCMB (computer-controlled moving bar); da ricordare anche l'ausilio del whole body frame
- IORT (radioterapia intraoperatoria) in cui una singola, alta dose di radiazioni è somministrata nel corso dell'intervento chirurgico, e viene utilizzata in interventi con elevata recidività locale (ad esempio pancreas o retto), permettendo l'irradiamento del letto tumorale con elettroni
- Radioterapia robotica
- Panirradiazione corporea o total body irradiation (TBI). La "high dose TBI" e la "not high dose TBI" sono utilizzate rispettivamente nei regimi di condizionamento mieloablativi e nei regimi di condizionamento non mieloablativi per trapianto di cellule staminali ematopoietiche (da midollo osseo o da sangue periferico o da cordone ombelicale). La TBI a dosi molto basse (10-15 cGy per frazione, 1 frazione giornaliera per 2-3 giorni alla settimana, fino a 150-200 cGy totali), pressoché in disuso, è stata impiegata particolarmente nel trattamento di linfomi non Hodgkin a basso grado-alto stadio e refrattari. Da ricordare anche la hemibody irradiation (HBI) utilizzata per lo più nel trattamento di localizzazioni ossee multiple.
- Irradiazione cutanea totale con elettroni o total skin electron irradiation (TSEBI).
- Irradiazione sterotassica esterna, che si avvale di archi multipli di trattamento per la distribuzione della dose. Da ricordare anche la Gamma Knife impiegata per il trattamento di lesioni cerebrali.
- Radioterapia conformazionale con multileaf, con l'ausilio di collimatori multileaf; da ricordare anche la radioterapia conformazionale rotazionale (RCRT) che usa un acceleratore con ‘montato’ un braccio a C. La testata del linac si muove lungo il braccio a C con un angolo massimo solitamente di 60°. La rotazione simultanea del gantry genera una tecnica ‘conica dinamica’ di irradiazione. La radioterapia conformazionale conica dinamica (dyconic CRT) è stata sviluppata combinando la tecnica con un moto continuo di un collimatore multileaf. La dyconic CRT è in grado di "erogazioni" di fasci non complanari senza rotazione del ‘tavolo di trattamento’.
- IMRT, cioè la radioterapia a intensità modulata, che permette una differente distribuzione della dose durante l'erogazione del piano di radioterapia attraverso il movimento del multi leaf collimator e l'impiego di fasci di fotoni opportunamente filtrati e modulati allo scopo di ottenere la distribuzione di dose conformata al target; da menzionare l'utilizzo di tecniche di Image-Guided (imaging guidato durante la fase di treatment delivery per la verifica del set-up) e Adaptive Radiotherapy (ripianificazione del trattamento sulla base di variazioni fisiologiche del paziente, quali perdita di peso, o del tumore stesso) e controllo del movimento respiratorio-"Respiratory Gating" in modo da erogare il trattamento in una specifica fase del ciclo respiratorio riducendo al mino la dose agli organi sani limitrofi. Da menzionare i sistemi: IMAT ossia Intensity Modulated Arc Therapy, VMAT ossia Volumetric Modulated Arc Therapy, Rapid Arc ossia Radiotherapy Technology for Volumetric Arc Therapy;(anche di 360°).
Se si escludono la TBI e la meno frequente TSEBI, considerando le diverse tecniche impiegate per il numero dei pazienti, e circa tre "campi" per paziente, il tempo medio di trattamento per paziente, inteso come la durata di permanenza nel "bunker" (sempre sotto osservazione "visiva-televisiva" e con continua possibilità dello 'scambiarsi comunicazioni'), è di 15 minuti e comunque non inferiore ai 10 minuti.
I giorni totali dei trattamenti più frequenti sono: 1, 5, 10, 13, 15, 18, 23, 25, 27, 30, 35, 38; per trattamenti palliativi e radicali.
Protoni, neutroni e ioni carbonio vengono invece impiegati per l'adroterapia. Il nome adroterapia deriva da terapia adronica, si tratta di una terapia che utilizza fasci di adroni, particelle caratterizzate dall'interazione forte. Il vantaggio del loro utilizzo consiste nella capacità di depositare alte dosi di radiazioni nel tumore limitando al massimo le dosi agli organi critici, anche quando questi si trovano molto vicini al 'bersaglio'. Prevede l'utilizzo di un ciclotrone per accelerare le particelle a velocità elevate, impossibili da raggiungere con acceleratori di tipo lineare. Gli ioni di carbonio utilizzati hanno una efficacia biologica superiore ai raggi X ed anche ai protoni.
Non rientrano nella definizione di ‘radioterapia esterna’ la brachiterapia e la radioterapia metabolica, di seguito descritte.
- Brachiterapia, (o curieterapia), che consiste nella localizzazione di un'alta dose in un volume molto piccolo, riducendo la tossicità del trattamento, può essere:
- endocavitaria
- endoluminale
- endovascolare
- interstiziale
- da contatto
La brachiterapia (o curieterapia) fino ad ora impiegata può essere classificata come low-dose rate (LDR), medium-dose rate (MDR), high-dose rate (HDR) e pulsed-dose rate (PDR).
Gli isotopi maggiormente usati sono: iridio 192, iodio 125, stronzio 89, cesio 137, palladio 103, oro 198.
- Selective Internal Radiotherapy Therapy, (SIRT): con apposite microsfere vengono trasportate delle particelle radioattive, ad esempio, direttamente nel fegato attraverso l'arteria epatica.
- Radioterapia metabolica, (vedi anche: Medicina nucleare) in questa metodica si utilizzano delle sorgenti radioattive non sigillate, introdotte nell'organismo per via orale o parenterale, per poter ottenere un'irradiazione omogenea e selettiva dei tessuti tumorali.
La radioterapia può essere fatta pertanto anche con radionuclidi in tecniche apparentate con la medicina nucleare, per esempio la radioterapia della tiroide con Iodio-131, o quella con stronzio, samario o renio per le metastasi ossee. Da menzionare anche tecniche di radioembolizzazione e la radioterapia recettoriale (ad esempio con ittrio-90).
Frazionamento modifica
L'intensità di dose, definita come la dose ricevuta nell'unità di tempo, è chiamata meglio tasso di dose[9]; in ogni caso assume importanza notevole, rispetto alla maggioranza dei trattamenti, il frazionamento. Il trattamento radiante esterno è infatti abitualmente non continuo, ma frazionato e viene eseguito seguendo due principali schemi di frazionamento (o somministrazione) della dose:
- convenzionale: la terapia viene eseguita con non più di una frazione giornaliera;
- ipofrazionato: anche qui la terapia viene eseguita con non più di una frazione giornaliera;
- iperfrazionato: la terapia viene eseguita con più di una frazione giornaliera solitamente a non meno di 6 ore l'una dall'altra.
A tasso e frazionamento di dose, volume irradiato e dose totale erogata sono in parte correlabili la tossicità e controllo locale dei trattamenti radioterapici con ottimizzazione dosimetrica e radiobiologica.
Il metodo di somministrare dosi piccole e frequenti è utilizzato specie quando utile a permettere alle cellule e ai tessuti sani di riparare i danni indotti dalle radiazioni, senza alterare l'efficacia sul tumore.
Dosaggio modifica
La radioterapia, come del resto la farmacoterapia, ha ovviamente effetti biologici e la dose totale, erogata ed assorbita, è importante anche in relazione al frazionamento scelto (che si correla al concetto di dose somministrata nel tempo). Il frazionamento come già espresso è suddivisibile in convenzionale e ipofrazionato (non più di una frazione al giorno) ed iperfrazionato (più di una frazione al giorno).
La somministrazione dell'irradiazione esterna, convenzionalmente, è una volta al giorno per 5 giorni consecutivi per una dose settimanale di 9-10 Gray = Gy (comunque non inferiore a circa 7,75 Gy e non superiore a circa 11,85 Gy, ovvero 775-900-1000-1185 centigray = cGy). La dose per frazione giornaliera (1 Gy = 100 cGy) è, non considerando un megafrazionamento, usualmente di:
- 1,8-2 Gray (comunque non inferiore a 1,5-1,6 e non superiore a 2,2-2,5 Gray) per il frazionamento convenzionale (un frazionamento utilizzato nel passato in alcuni paesi era di 2,67-2,75 Gy al giorno);
- uguale o superiore a 2,51-2,91 e non superiore a 3,5-3,75 Gray per l'ipofrazionamento cosiddetto moderato;
- uguale o superiore a 3,76 e non superiore a 5-5,5 Gray, comunque non superiore a 7,5-8 Gray, per un ipofrazionamento superiore al moderato;
- 1-1,6 Gray per l'iperfrazionamento.
Generalmente l'irradiazione esterna viene dunque effettuata giornalmente (per un massimo di 5 frazioni settimanali) e la dose varia in relazione agli intenti (radicali/sintomatico-palliativi), al tipo di tumore, all'affiancamento ad essa di altre terapie quali la chemioterapia, la chirurgia o l'utilizzo di altre modalità. Nei casi di trattamenti radicali (in cui si vuole eradicare il tumore), la dose totale tipica fornita ai tumori epiteliali solidi varia dai 46-50-54 ai 60-70 Gray (Gy) o più; per i linfomi le dosi sono comprese fra 20-32,5 e 45 Gy.
Classificazione del trattamento modifica
Spesso la radioterapia, senza chemioterapia oppure integrata alla chemioterapia (radiochemioterapia), va inquadrata secondo altre terapie: o come trattamento "singolo" o come trattamento precauzionale di "consolidamento post chemio" nei linfomi, oppure, nei tumori 'solidi', come trattamento quando inoperabili, (es. cancro della vescica localmente avanzato), o per poter facilitare l'operazione e ridurre i rischi al paziente o per rendere l'intervento meno mutilante, (es.adenocarcinoma del retto), o per migliorare il risultato terapeutico (es.cancro dell'esofago). La radioterapia è in grado anche di consentire la conservazione o la preservazione d'organo oppure una minor mutilazione d'organo.
La radioterapia può essere classificata come:
- Trattamento curativo, volto alla eradicazione del tumore, con obiettivo la cura loco-regionale e la guarigione del paziente.
- Trattamento esclusivo, quando viene utilizzata solo la radioterapia per eliminare il tumore; eseguita per patologie virtualmente localizzate e radioresponsive, ad esempio in alcune casistiche di tumori prostatici, tumori del distretto ORL-cervico-facciale, tumori ginecologici, linfoma non aggressivo e a basso stadio
- Trattamento alternativo alla chirurgia, quando la chirurgia sarebbe preferibile ma non è fattibile per motivi medici/chirurgici
- Trattamento adiuvante, quando è in relazione ad altri trattamenti:
- Trattamento neoadiuvante, quando questa terapia verrà poi seguita da operazione chirurgica (+/- altri trattamenti)
- Trattamento intradiuvante (IORT), quando la radioterapia viene eseguita durante l'operazione chirurgica, per poter avere un'azione più diretta e localizzata della radioterapia
- Trattamento postadiuvante, quando questa terapia viene eseguita a seguito di operazione chirurgica, (+/- altri trattamenti), assumendo una funzione integrata e complementare per la risoluzione locale della malattia.
- Trattamento adiuvante pre e post-operatorio o a ‘sandwich‘.
- Trattamento precauzionale: la radioterapia viene eseguita, quando, in seguito a trattamento/i radicale/i, si è ottenuta la cura con risoluzione locale di un tumore che, tuttavia, ha un'alta probabilità di ricaduta in sedi virtualmente radio-responsive che per l'appunto vengono sottoposte a radioterapia precauzionale; per converso da segnalare la radioterapia di salvataggio che viene eseguita, quando, dopo aver ottenuta la cura con risoluzione locale del tumore grazie a trattamenti radicali, il tumore si ripresenta nella medesima sede, con una ricaduta virtualmente radiotrattabile.
- Trattamento palliativo, (l'obiettivo è il controllo della malattia locale e la terapia può essere funzionale ad una cronicizzazione con miglioramento della qualità di vita percepita); trattamento sintomatico e trattamento antalgico.
Associazione con altre terapie modifica
Oltre che con la chirurgia, molto spesso la radioterapia viene associata a trattamenti di chemioterapia con antineoplastici. In questi ultimi anni, si sta inoltre affermando come valida associazione alla radioterapia, il trattamento di ipertermia oncologica. Tale terapia, riconosciuta dal sistema sanitario nazionale italiano (codice prontuario 9985.2), risulta in un potenziamento dell'effetto della radioterapia consentendo la riduzione delle dosi di radiazioni alle quali si deve sottoporre il paziente con evidenti benefici in termini di riduzione degli effetti collaterali. La radioterapia viene anche combinata con immunoterapia e con terapia con anticorpi monoclonali.
Radiobiologia modifica
La radiobiologia è una branca delle scienze bio-mediche, che studia gli effetti provocati dalle radiazioni quando esse interagiscono con un sistema biologico (sole, o in associazione).
Essa ha diversi campi applicativi, correlati all'impiego delle radiazioni ionizzanti e non ionizzanti, quali la vecchia radioterapia non oncologica, la radioprotezionistica, l'imaging, e particolarmente l'oncologia clinico-radioterapeutica e radiochemioterapica.
Per la valutazione delle radiazioni ionizzanti l'unità di misura più utilizzata è il gray, cioè la dose di energia assorbita per unità di massa. Il LET, l'Energia Lineare di Trasferimento, è l'energia rilasciata dalla radiazione per unità di lunghezza. Per quanto riguarda i tessuti biologici (specie dal punto di vista radioprotezionistico), si può parlare di dose equivalente e di dose efficace. Qui l'unità di misura è il Sievert (Sv). La dose equivalente viene calcolata moltiplicando la dose assorbita per un fattore di peso che dipende dal tipo di radiazione. La dose efficace rappresenta la sommatoria delle dosi equivalenti; sommatoria moltiplicata per un fattore di ponderazione tissutale, ovvero per pesi relativi ai vari organi e tessuti; questi ultimi pesi tengono conto della diversa sensibilità alle radiazioni degli organi e dei tessuti irradiati.
Radioprotezione modifica
Tecnica atta a ridurre la dispersione delle radiazioni, ed a ridurne gli effetti collaterali.
Effetti collaterali modifica
La radioterapia è un metodo di cura praticamente indolore di per sé. Nei casi in cui vengano utilizzati trattamenti palliativi risulta inoltre avere anche effetti collaterali minimi (ad esempio, modeste irritazioni cutanee della zona 'bombardata'). Nei casi in cui invece vengano utilizzati trattamenti radicali si possono indurre vari tipi di effetti collaterali che si manifestano durante o nelle settimane successive il trattamento stesso (effetti collaterali di tipo precoce) oppure nei mesi o anni direttamente successivi al trattamento (effetti collaterali di tipo tardivo). Uno di questi effetti collaterali è la fibrosi, un indurimento dei tessuti e delle ghiandole linfatiche nella zona sottoposta a trattamento radiante.
La natura degli effetti collaterali dipende dall'organo trattato, da frazionamento, tasso di dose, tempo totale di trattamento, intervalli nel trattamento, volume irradiato, tipo di tecnica utilizzata. Ogni individuo può presentare delle reazioni proprie, rispetto alla quantità di dose assorbita; inoltre trattamenti successivi su stessi siti trattati in precedenza possono causare particolari problemi: ogni tessuto presenta una tolleranza massima alla radiazione, quindi trattare in periodi diversi dei tessuti, organi o apparati che hanno ricevuto la massima dose anche anni prima può causare vari problemi come effetti collaterali a lungo termine anche a distanza di diversi anni.
Una volta escluse grazie ad apposite e rigorose procedure osservazionali e preventive le possibilità di incidenti, uno degli obiettivi principali della moderna radioterapia è quello di ridurre al minimo gli effetti collaterali, e di aiutare i pazienti a capire e accettare quegli effetti collaterali che non sono eliminabili. Gli effetti collaterali si dividono in acuti e cronici; vi sono state nel tempo diverse definizioni, da diversi autori, circa quando definire acuti o cronici gli effetti collaterali. Si sono definite complicanze immediate quelle entro il primo giorno; danni acuti quelli a partire dal primo giorno successivo all'inizio del trattamento e fino a 180 giorni; danni tardivi o cronici quelli dopo 180 giorni. Effetti collaterali tardivi o cronici sono stati definiti da altri quelli che si verificavano dopo 90 giorni dall'inizio del trattamento ed ancora quelli comparsi 90 giorni dopo la fine del trattamento o quelli non guariti entro 90 giorni dalla fine del trattamento. Dopo lo scritto di Bentzen SM, Overgaard J.,(Clinical manifestations of normal-tissue damage), del 1997, il cut-off più utilizzato per distinguerli sono i 3 mesi (acuti nei primi tre mesi post-trattamento, cronici dopo i tre mesi dal trattamento).
Molti effetti collaterali sono previsti ed attesi. Vi è stata comunque una evoluzione della loro identificazione basata sull'osservazione clinica con follow-up sempre maggiore, correlabile anche con lo svilupparsi delle apparecchiature e delle tecniche di radioterapia e con la modellistica radio-biologica interpretativa, descrittiva e previsionale, (a partire dai modelli utilizzanti un formalismo del modello LQ e nei quali un alfa/beta di 3 è tipico per gli effetti collaterali cronici ed un alfa/beta di 10 è invece tipico per gli effetti collaterali acuti come anche per il controllo tumorale), ma soprattutto sugli studi anatomopatologici e fisiologici.
Di conseguenza ne sono derivate varie classificazioni, le principali delle quali sono dovute a:
- RTOG Radiation Therapy Oncology Group (USA)
- EORTC European Organisation for Research and Treatment of Cancer (EU)
- ECOG Eastern Cooperative Oncology Group (USA)
- NCI National Cancer Institute (USA)
Le classificazioni che più si sono affermate sono dunque:
- RTOG/EORTC-Acute (1984)
- RTOG/EORTC-Late (1984)
- LENT (Late Effects of Normal Tissues) dell'RTOG (1995)
- SOMA (Subjective symptoms, Objective signs, Management, and Analytical measures) dell'EORTC (1995)
- LENT SOMA scales for all anatomic sites del 1995, (Int J Radiat Oncol Biol Phys.;31 1049-91,1995)
- CTC o Common Toxicity Criteria for early morbidity del 2000, (Trotti A, Byhardt R, Stetz J et al, Common toxicity criteria: version 2.0, an improved reference for grading the acute effects of cancer treatment: impact on radiotherapy. Int J Radiat Oncol Biol Phys. 47:13–47,2000)
- CTCAE (Common Terminology Criteria for Adverse Events) version 3.0 (ovvero: NCI,comprehensive, multimodality grading system to include both acute and late effects, of cancer treatments) del 2006 e relativa agli effetti collaterali acuti e cronici sia della radioterapia che della chemioterapia. L'ultimo aggiornamento della classificazione CTCA è disponibile dall'1-10-2010.
Principali effetti collaterali acuti modifica
- Leucopenia; danneggiamento dei tessuti epiteliali (radiodermiti e mucositi precoci)
- Infiammazione ed edema della zona irradiata
- Affaticamento
Principali effetti collaterali cronici modifica
Questi effetti possono risultare anche minimi, e dipendono dal tessuto che riceve il trattamento:
- Radiodermiti tardive e fibrosi
- Perdita dei peli o capelli nelle aree irradiate
- Secchezza delle fauci
- Secondi tumori radioindotti o chemioradioindotti
- Lesioni del midollo spinale (rare, e solitamente a livello cervicale e toracico)
- Infertilità
- Radionecrosi
Note modifica
- ^ a b Ugo Amaldi, Sempre più veloci: Perché i fisici accelerano le particelle: la vera storia del bosone di Higgs, Zanichelli editore, 2012
- ^ a b "University of Alabama at Birmingham Comprehensive Cancer Center, History of Radiation Oncology Archiviato il 20 febbraio 2017 in Internet Archive." (from the Wayback Machine). Archived from the original Archiviato il 5 gennaio 2008 in Internet Archive. on 2008-01-05
- ^ "Pioneer in X-Ray Therapy". Science (New Series) 125 (3236): 18–19. 4 January 1957. Bibcode:1957Sci...125U..18. doi:10.1126/science.125.3236.18. (jstor stable link)
- ^ Congrès international d'electrologie et de radiologie médicales. 3d, Milan, 1906
- ^ "History of Radiation Therapy: The Evolution of Therapeutic Radiology Archiviato il 1º marzo 2012 in Internet Archive.". Rtanswers.com. 2010-03-31. Retrieved 2012-04-20.
- ^ Se si considera l'incidenza media di nuovi pazienti con tumore per anno ogni 100.000 individui nei diversi Paesi (con esclusione dei tumori della cute-non melanomi), e considerando la necessità per questi stessi pazienti di una "copertura terapeutica da Radioterapia" (a scopo radicale, adiuvante, profilattico o palliativo) di circa il 41-61% nel primo approccio (in relazione allo stadio in cui si presentano, nei diversi Paesi, ed in base alla tipologia di presidi di radioterapia ivi presenti), tenendo inoltre conto del fatto che è possibile un ritrattamento (compreso, a seconda della patologia, in un range del 9%-39% circa).
- ^ Irradiazione Corporea Totale (TBI), su gemelli-art.it, Policlinico Agostino Gemelli (archiviato dall'url originale il 10 agosto 2014).
- ^ Irradiazione Totale della Pelle (TSI), su gemelli-art.it, Policlinico Agostino Gemelli (archiviato dall'url originale il 14 luglio 2014).
- ^ Alcune volte indicato erroneamente con il lemma rateo di dose, traduzione scorretta del termine anglosassone rate, rapporto, tasso o velocità.
Bibliografia modifica
- R. Corvò, F. Grillo Ruggieri, P. Ricci, La Radioterapia Oncologica. Ruolo, Indicazioni, Evoluzione Tecnologica, Genova, Omicron Editrice, 2008. ISBN non esistente
Voci correlate modifica
- Radiazioni ionizzanti
- Cancro (medicina)
- Radionecrosi
- Acceleratore di particelle
- Acceleratore lineare
- Radioterapia intraoperatoria
- Telecobaltoterapia
- Total skin electron beam irradiation
- Chemioterapia
- Lista di anticorpi monoclonali approvati per uso clinico
- Ipertermia oncologica
- Laser - Terapia fotodinamica
- Neuroradiologia delle sequele dei trattamenti antitumorali
Altri progetti modifica
- Wikizionario contiene il lemma di dizionario «radioterapia»
- Wikimedia Commons contiene immagini o altri file sulla radioterapia
Collegamenti esterni modifica
- (EN) Karen J. Marcus, radiation therapy, su Enciclopedia Britannica, Encyclopædia Britannica, Inc.
- (EN) Opere riguardanti Radioterapia, su Open Library, Internet Archive.
- Recupero lesioni croniche nel malato oncologico (DOC), su snamid.org. URL consultato il 26 novembre 2007 (archiviato dall'url originale il 20 febbraio 2009).
- (Sperimentazione clinica e radioterapia: profilo etico, radioprotezionistico e specialistico) (PDF), su iss.it. URL consultato il 20 novembre 2010 (archiviato dall'url originale il 21 gennaio 2012).
- (Towards evidence-based guidelines for radiotherapy infrastructure and staffing needs in Europe: the ESTRO QUARTS project;ESTRO = European Society for Therapeutic Radiology and Oncology;QUARTS = QUAntification of Radiation Therapy Infrastructure and Staffing Needs) (PDF), su cancer.iaea.org.
- (Accident prevention in radiotherapy,with lessons learned from major radiotherapy accidents including Therac-25 accidents ) (PDF), su biij.org. URL consultato il 21 novembre 2010 (archiviato dall'url originale il 25 luglio 2011).
- (Quality Assurance in Radiotherapy) (PDF), su www-naweb.iaea.org. URL consultato il 21 novembre 2010 (archiviato dall'url originale il 21 maggio 2011).
- (Protection of the Patient in Radiation Therapy,Abstract), su icrp.org.
- ICRU, sito della International Commission on Radiation Units, su icru.org.
- [1](sito di Unbound MEDLINE results for Radiotherapy and oncology)
| Controllo di autorità | Thesaurus BNCF 23636 · LCCN (EN) sh00005896 · GND (DE) 4057833-1 · BNF (FR) cb11941666h (data) · J9U (EN, HE) 987007560616505171 · NDL (EN, JA) 00563532 |
|---|