Necrolisi epidermica tossica
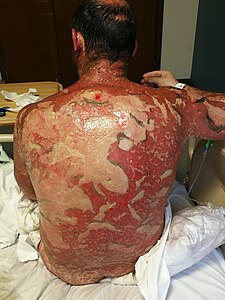
La necrolisi epidermica tossica (NET) è una forma grave di reazione cutanea.[2] Assieme alla sindrome di Stevens-Johnson (SJS) rientra in uno spettro di patologia, all'interno del quale la NET è la forma più grave. I primi sintomi includono febbre e sintomi simil-influenzali . Dopo qualche giorno la cute comincia a coprirsi di vesciche e a desquamarsi, formando delle aree dolenti e infiammate. Sono tipicamente coinvolte le membrane mucose, come quelle della bocca. Fra le complicazioni rientrano disidratazione, sepsi, polmonite e sindrome da insufficienza multiorgano.
| Necrolisi epidermica tossica | |
|---|---|
 | |
| Specialità | Dermatologia |
| Sede colpita | cute, occhi, bocca |
| Mortalità mondiale | 20 - 50 % |
| Incidenza mondiale | Più comune nelle donne che negli uomini |
| Classificazione e risorse esterne (EN) | |
| ICD-9-CM | 695.15 |
| ICD-10 | L51.2 |
| OMIM | 608579 |
| eMedicine | 229698 e 1124127 |
| Sinonimi | |
| Sindrome di Lyell Malattia di Ritter-Lyell[1] | |
La causa più comune dipende da alcuni farmaci come lamotrigina, carbamazepina, allopurinolo, antibiotici sulfamidici e nevirapina.[2] Altre cause possono includere infezioni quali Mycoplasma pneumoniae e citomegalovirus, oppure la causa può restare sconosciuta.[3][4] Fra i fattori di rischio si trovano l'HIV / AIDS e il lupus eritematoso sistemico. La diagnosi si basa su una biopsia cutanea e sul coinvolgimento di più del 30% della cute. La NET è un tipo di reazione avversa da farmaco severa (SCAR), assieme a SJS, SJS/NET, Reazione da farmaco con eosinofilia e sintomi sistemici (DRESS) e Pustolosi esantematica acuta generalizzata (PEAG).[5] È detta SJS quando è coinvolto meno del 10% della cute. L'eritema multiforme (EM) è invece generalmente considerato un disturbo separato.[6]
Il trattamento solitamente è effettuato in ospedale, nel centro ustioni oppure nel reparto di terapia intensiva.[7] Fra i tentativi rientrano l'arresto della causa, nonché l'uso di antidolorifici e antistaminici. Possono essere somministrati anche antibiotici, immunoglobuline per via endovenosa (IVIG) e corticosteroidi. Generalmente, i trattamenti non modificano il decorso della malattia preesistente. Insieme alla SJS, la NET colpisce 1-2 persone per milione all'anno.[2] È più comune nelle donne che negli uomini. Tipica l'insorgenza della malattia si manifesta dopo i 40 anni.[3] La cute ricresce nuovamente dopo due o tre settimane; tuttavia, la guarigione può richiedere dei mesi e la maggior parte dei pazienti soffre di disturbi cronici.[4]
Eziologia modifica
L'80 - 95% dei casi di necrolisi epidermica tossica sono stati riscontrati a seguito di una reazione ai farmaci.[6]
I farmaci maggiormente coinvolti nella NET sono:
- antibiotici
- farmaci antinfiammatori non steroidei (FANS)
- allopurinolo
- antimetaboliti (metotrexato)
- farmaci antiretrovirali (nevirapina)
- corticosteroidi
- ansiolitici (chlormezanone)
- anticonvulsivanti (fenobarbital, fenitoina, carbamazepina, lamotrigina e acido valproico).[8][9]
È stato osservato come la necrolisi epidermica tossica derivi da infezioni da Mycoplasma pneumoniae o virus dengue. Anche agenti di contrasto impiegati in studi di imaging, così come trapianto di midollo osseo o di organi risultano collegati allo sviluppo della NET.[8][6]
HIV modifica
I soggetti positivi all’HIV hanno un rischio mille volte superiore di sviluppare la sindrome di Stevens-Johnson e la NET rispetto alla popolazione generale. Il motivo di questo elevato rischio non è chiaro.[7]
Genetica modifica
Alcuni fattori genetici sono associati ad un aumento del rischio di necrolisi epidermica tossica. Ad esempio, è stato osservato come alcuni antigeni leucocitari umani tra i quali HLA-B*1502,[10] HLA-A * 3101,[11] HLA-B * 5801,[12] e HLA-B * 57: 01[13] siano collegati allo sviluppo della NET se esposti a farmaci specifici.
Patogenesi modifica
Il ruolo svolto dal sistema immunitario nella patogenesi della necrolisi epidermica tossica non è chiaro. Sembra che un certo tipo di cellula immunitaria (linfocita T CD8+ citotossico) rappresenti la causa principale di apoptosi dei cheratinociti e il successivo distacco cutaneo. I cheratinociti sono cellule collocate nello strato basale dell’epidermide il cui compito è quello di tenere insieme le cellule della pelle circostante. È stato ipotizzato che i linfociti CD8+ diventino iperattivi se stimolati da farmaci o dai metaboliti dei farmaci. I linfociti CD8+, in seguito, mediano l’apoptosi dei cheratinociti attraverso il rilascio di un gran numero di molecole quali perforina, granzima B e granulisina. Altri agenti, incluso il TNFα e il FAS ligand, sembrano altresì essere coinvolti nella NET.[6]
Complicanze modifica
I soggetti che superano la fase acuta di necrolisi epidermica tossica soffrono di complicazioni a lungo termine che interessano la cute e gli occhi. Le manifestazioni cutanee possono includere cicatrici, nevi melanocitici eruttivi, atrofia vulvovaginale e dispareunia. Il tessuto epiteliale della trachea, dei bronchi o del tratto gastrointestinale può essere implicato nella sindrome di Stevens - Johnson e nella NET.[9]I sintomi oculari rappresentano le complicazioni più frequenti nella necrolisi epidermica tossica, sperimentati dal 20-79% dei soggetti con NET, ma anche da soggetti che non manifestano sintomi oculari nell'immediato. Tra questi sintomi vi sono secchezza degli occhi, fotofobia, simblepharon, cicatrici della cornea o xerosi, fibrosi sottocongiuntivale, trichiasi, diminuzione dell'acuità visiva e cecità.[14]
Clinica modifica
Segni e sintomi modifica
Prodromo modifica
La NET si traduce fondamentalmente in un ampio coinvolgimento della cute con arrossamento, necrosi e distacco dello strato epidermico superiore e della mucosa. Prima dello sviluppo di questi gravi sintomi, i pazienti spesso hanno un prodromo simil - influenzale con tosse, rinorrea, febbre, diminuzione dell'appetito e malessere. Una storia clinica di esposizione al farmaco si presenta in media 14 giorni (da 1 a 4 settimane) prima della comparsa dei sintomi, tuttavia, può verificarsi anche fino a 48 ore in caso di riesposizione.[15]
Lesioni cutanee e mucose modifica
Le prime osservazioni delle lesioni cutanee includono papule rosso-violacee, scure e piatte note come macule che cominciano sul tronco e si estendono sul resto del corpo. Queste lesioni cutanee, in seguito, mutano in ampie vescicole epidermiche. La cute colpita successivamente può diventare necrotica o afflosciarsi dal corpo e desquamarsi in ampie strisce.[7]
-
Necrolisi epidermica tossica su gambe.
-
Esempio di NET al quarto giorno con comparsa di vescicole.
-
Tipica desquamazione cutanea da necrolisi.
In quasi tutti i soggetti affetti da NET vi è un coinvolgimento della cavità orale, oculare e genitale. Su qualsiasi superficie mucosa[16] possono svilupparsi croste cutanee dolorose ed erosioni. L'alimentazione può diventare difficoltosa nel momento in cui la bocca si riempie di vesciche ed è erosa, ciò che, delle volte, richiede un'alimentazione tramite una sonda nasogastrica, attraverso il naso, oppure tramite una sonda gastrica, direttamente nello stomaco. Gli occhi possono gonfiarsi, formarvisi delle croste ed essere soggetti ad ulcere, che portano ad una potenziale cecità. Il disturbo più comune in relazione agli occhi è una grave congiuntivite.[17]
Diagnostica modifica
La diagnosi della NET è basata su osservazioni cliniche e istologiche. I primi sintomi della NET possono essere simili a reazioni da farmaco non specifiche, quindi gli specialisti dovrebbero mantenere un elevato indice di sospetto della NET. La presenza di mucosa orale, oculare e/o genitale è utile nella diagnosi poiché queste osservazioni sono presenti in quasi tutti i pazienti affetti da NET. Il segno di Nikolsky (o "Nikolsky diretto", la separazione dello strato più superficiale, il derma papillare, da quello più profondo, il derma reticolare, nell’epidermide mediante una lieve pressione sul bordo laterale) e il segno di Absoe-Hensen (o "Nikolsky indiretto", l’estensione di una bolla tramite pressione sul bordo laterale) sono due segni diagnostici validi, utilizzati in particolare in dermatologia, che si riscontrano nei pazienti con NET.[7][18][19]
Considerate le elevate morbilità e mortalità causate dalla NET, nonché il miglioramento in termini di esiti per i trattamenti tempestivi, si evidenzia un notevole interesse per la scoperta di biomarcatori sierici durante le prime diagnosi di NET. Alcuni marcatori sierici che hanno dato risultati promettenti nelle prime ricerche sono le proteine granulisina e HMGB1 (High-mobility group protein Box 1).[7]
Istologia modifica
Per una diagnosi definitiva di NET spesso è richiesta una conferma a livello bioptico. Un esame istologico evidenzia come i primi sintomi della NET riguardino la presenza di cheratinociti necrotici diffusi. Si tratta di cellule presenti in tutti gli strati dell’epidermide e responsabili della cheratinizzazione, ivi alterate. In uno stato più avanzato della NET, si può notare la necrosi dell’intero spessore dell’epidermide ed anche la rottura di una bolla subepidermica e l’infiltrato infiammatorio di grado lieve nel derma papillare. La necrosi epidermica che si riscontra nell’esame istologico è un dato sensibile seppure non specifico per la NET.[7]
-
Necrosi epidermica confluente, con basso livello di magnesio.
-
Necrosi epidermica confluente, con alto livello di magnesio.
Diagnosi differenziale modifica
- Sindrome della cute ustionata da stafilococco (detta anche “Malattia di Ritter”)
- Malattia da depositi lineari di immunoglobuline A (IgA) indotta dall’uso di farmaci
- Malattia acuta da rigetto (GVHD)
- Pustolosi esantematica acuta generalizzata (AGEP)
- Eritrodermia
- Reazione da farmaco con eosinofilia e sintomi sistemici (DRESS)
- Eruzione cutanea generalizzata di tipo morbilliforme[20]
Trattamenti modifica
Il trattamento principale utilizzato per la NET riguarda l'interruzione dell'agente eziologico individuato (solitamente sulfamidici e altri antibiotici), la gestione iniziale nel centro ustioni o nel reparto di terapia intensiva, gli interventi assistenziali e il supporto nutrizionale.[7]
La letteratura vigente non sostiene in modo convincente l’uso di qualsiasi terapia sistemica adiuvante. L'interesse iniziale per le immunoglobuline per uso endovenoso (IVIG) deriva dalle ricerche in vitro che dimostrano la possibilità di inibire il recettore FAS, il quale causa l’apoptosi se attivato da specifici ligandi.[21] Sfortunatamente, dalle ricerche emerge un parere discordante riguardo l’uso del trattamento IVIG nei trattamenti della NET.[22] La possibilità di trarre conclusioni meno specifiche dalle ricerche finora è stata limitata dalla mancanza di controllo dei trial e dalle incoerenze evidenziate nei progetti di ricerca in termini di gravità della malattia, di dosi di IVIG e di frequenza della somministrazione di IVIG.[7] Sono necessari trial maggiori e di alta qualità per valutare i benefici reali che il trattamento IVIG può apportare ai pazienti con NET.
Diverse terapie adiuvanti sono state tentate per il trattamento della NET, compresi corticosteroidi, ciclosporine, ciclofosfamide, plasmaferesi, pentossifillina, acetilcisteina, ulinastatina, infliximab e il fattore di crescita granulocitario (G-CSF o GCSF), quest’ultimo se si verifica una combinazione della NET con la leucopenia. I dati non sono uniformi per quanto concerne l’uso di corticosteroidi e sono esigui per le altre terapie.[7] Una meta-analisi del 2002 ha concluso che non c’è un dato attendibile per il trattamento della NET.[23] La talidomide non manifesta alcun beneficio ed è stata associata ad un tasso di mortalità maggiore rispetto al trattamento con placebo.
Prognosi modifica
Il tasso di mortalità per la necrolisi epidermica tossica varia tra il 25% e il 30%.[7] La prognosi delle persone affette da SJS o NET provocate dai farmaci risulta migliore prima che il farmaco causale sia interrotto.[9]La desquamazione rende i pazienti vulnerabili alle infezioni causate da funghi e da batteri. Inoltre, può tradursi in sepsi, causa principale di decesso osservata nella malattia.[8] Il decesso è provocato dall’infezione o dalla dispnea, dovuta alla polmonite o a danni al lining delle vie respiratorie. Un’analisi microscopica del tessuto (specialmente del grado di infiammazione dell’infiltrato mononucleare nel derma e di infiammazione in generale) può essere significativa nella formulazione della prognosi di ogni singolo caso.[24]
Punteggio SCORTEN modifica
Il "Punteggio della gravità della necrolisi epidermica tossica" (SCORTEN) è un sistema di punteggio elaborato per valutare la gravità della NET e pronosticare il tasso di mortalità nei pazienti in uno stato avanzato di NET.[25]
Ognuno dei seguenti fattori assegna un punto:[14][26]
- Età > 40 anni
- Frequenza cardiaca > 120 battiti / min
- Diagnosi di tumore
- Percentuale di superficie cutanea sfaldata o compromessa ≥ 10%
- Azoto ureico presente nel sangue > 28 mg/dl
- Glucosio > 252 mg/dl (14 mmol/l)
- Bicarbonato < 20mEq / L
Punteggio modifica
- 0-1: 3,2% di mortalità
- 2: 12,2% di mortalità
- 3: 35,3% di mortalità
- 4: 58,3% di mortalità
- ≥ 5: 90% di mortalità
Degno di nota, questo sistema di punteggio è più valido se viene utilizzato il primo e il terzo giorno di ospedalizzazione. Può sottostimare il tasso di mortalità nei pazienti con problemi respiratori.[14]
Note modifica
- ^ Joly P, Larregue M, Bernard O, Bach C., [Ritter-Lyell disease. Apropos of a case, in Arch Fr Pediatr., vol. 30, maggio 1973.
- ^ a b c (EN) Stevens-Johnson syndrome/toxic epidermal necrolysis, su Genetics Home Reference. URL consultato il 26 aprile 2017.
- ^ a b (EN) Toxic epidermal necrolysis, su Orphanet. URL consultato il 26 aprile 2017.
- ^ a b Stevens-Johnson syndrome/toxic epidermal necrolysis, su GARD. URL consultato il 26 agosto 2016 (archiviato dall'url originale il 28 agosto 2016).
- ^ Recent advances in the understanding of severe cutaneous adverse reactions, in The British Journal of Dermatology, vol. 177, n. 5, 2017, pp. 1234–1247, DOI:10.1111/bjd.15423, PMID 28256714.
- ^ a b c d RA Schwartz, PH McDonough e BW Lee, Toxic epidermal necrolysis: Part I. Introduction, history, classification, clinical features, systemic manifestations, etiology, and immunopathogenesis., in Journal of the American Academy of Dermatology, vol. 69, n. 2, agosto 2013, pp. 173.e1–13; quiz 185–6, DOI:10.1016/j.jaad.2013.05.003, PMID 23866878.
- ^ a b c d e f g h i j RA Schwartz, PH McDonough e BW Lee, Toxic epidermal necrolysis: Part II. Prognosis, sequelae, diagnosis, differential diagnosis, prevention, and treatment., in Journal of the American Academy of Dermatology, vol. 69, n. 2, agosto 2013, pp. 187.e1–16; quiz 203–4, DOI:10.1016/j.jaad.2013.05.002, PMID 23866879.
- ^ a b c Toxic Epidermal Necrolysis, su emedicine.com (archiviato dall'url originale il 27 dicembre 2007).
- ^ a b c Emanual Maverakis, Elizabeth A. Wang e Kanade Shinkai, Stevens-Johnson Syndrome and Toxic Epidermal Necrolysis Standard Reporting and Evaluation Guidelines: Results of a National Institutes of Health Working Group (PDF), in JAMA Dermatology, vol. 153, n. 6, 1º giugno 2017, pp. 587–592, DOI:10.1001/jamadermatol.2017.0160, ISSN 2168-6068, PMID 28296986.
- ^ SI Hung, WH Chung e SH Jee, Genetic susceptibility to carbamazepine-induced cutaneous adverse drug reactions., in Pharmacogenetics and Genomics, vol. 16, n. 4, aprile 2006, pp. 297–306, DOI:10.1097/01.fpc.0000199500.46842.4a, PMID 16538176.
- ^ M McCormack, A Alfirevic e S Bourgeois, HLA-A*3101 and carbamazepine-induced hypersensitivity reactions in Europeans., in The New England Journal of Medicine, vol. 364, n. 12, 24 marzo 2011, pp. 1134–43, DOI:10.1056/nejmoa1013297, PMID 21428769.
- ^ M Tohkin, N Kaniwa e Y Saito, A whole-genome association study of major determinants for allopurinol-related Stevens-Johnson syndrome and toxic epidermal necrolysis in Japanese patients., in The Pharmacogenomics Journal, vol. 13, n. 1, febbraio 2013, pp. 60–9, DOI:10.1038/tpj.2011.41, PMID 21912425.
- ^ Ana Alfirevic, Munir Pirmohamed e Branka Marinovic, Genetic testing for prevention of severe drug-induced skin rash, in Cochrane Database of Systematic Reviews, vol. 7, 17 luglio 2019, pp. CD010891, DOI:10.1002/14651858.CD010891.pub2, PMID 31314143.
- ^ a b c G DeMers, Meurer, WJ e Shih, R, Tissue plasminogen activator and stroke: review of the literature for the clinician., in The Journal of Emergency Medicine, vol. 43, n. 6, dicembre 2012, pp. 1149–54, DOI:10.1016/j.jemermed.2012.05.005, PMID 22818644.
- ^ MH Jordan, MS Lewis e JG Jeng, Treatment of toxic epidermal necrolysis by burn units: another market or another threat?, in The Journal of Burn Care & Rehabilitation, vol. 12, n. 6, 1991, pp. 579–81, DOI:10.1097/00004630-199111000-00015, PMID 1779014.
- ^ JC Roujeau e RS Stern, Severe adverse cutaneous reactions to drugs., in The New England Journal of Medicine, vol. 331, n. 19, 10 novembre 1994, pp. 1272–85, DOI:10.1056/nejm199411103311906, PMID 7794310.
- ^ ME Morales, GF Purdue e SM Verity, Ophthalmic Manifestations of Stevens-Johnson Syndrome and Toxic Epidermal Necrolysis and Relation to SCORTEN., in American Journal of Ophthalmology, vol. 150, n. 4, ottobre 2010, pp. 505–510.e1, DOI:10.1016/j.ajo.2010.04.026, PMID 20619392.
- ^ Staff di Medicina OnLine, Segno Asboe-Hansen: indicazioni, esecuzione, positivo, su MEDICINA ONLINE, 28 settembre 2019. URL consultato il 7 maggio 2021.
- ^ (EN) Aneeqa Islam says, Che cosa è il derma?, su News-Medical.net, 2 dicembre 2016. URL consultato il 7 maggio 2021 (archiviato dall'url originale il 7 maggio 2021).
- ^ RA Schwartz, PH McDonough e BW Lee, Toxic epidermal necrolysis: Part II. Prognosis, sequelae, diagnosis, differential diagnosis, prevention, and treatment., in Journal of the American Academy of Dermatology, vol. 69, n. 2, Aug 2013, pp. 187.e1–16; quiz 203–4, DOI:10.1016/j.jaad.2013.05.002, PMID 23866879.
- ^ R Zajicek, D Pintar e L Broz, Toxic epidermal necrolysis and Stevens-Johnson syndrome at the Prague Burn Centre 1998-2008., in Journal of the European Academy of Dermatology and Venereology : JEADV, vol. 26, n. 5, maggio 2012, pp. 639–43, DOI:10.1111/j.1468-3083.2011.04143.x, PMID 21668825.
- ^ Toxic epidermal necrolysis: retrospective analysis of 21 consecutive cases managed at a tertiary centre, in Clin. Exp. Dermatol., vol. 35, n. 8, dicembre 2010, pp. 853–62, DOI:10.1111/j.1365-2230.2010.03826.x, PMID 20456393.
- ^ (EN) Samit Majumdar, Maja Mockenhaupt e Jean-Claude Roujeau, Interventions for toxic epidermal necrolysis, in Cochrane Database of Systematic Reviews, n. 4, 21 ottobre 2002, pp. CD001435, DOI:10.1002/14651858.CD001435, ISSN 1465-1858, PMID 12519556.
- ^ Quinn AM, K Brown e BK Bonish, Uncovering histological criteria with prognostic significance in toxic epidermal necrolysis, in Arch Dermatol, vol. 141, n. 6, 2005, pp. 683–7, DOI:10.1001/archderm.141.6.683, PMID 15967913.
- ^ RA Schwartz, McDonough, PH e Lee, BW, Toxic epidermal necrolysis: Part II. Prognosis, sequelae, diagnosis, differential diagnosis, prevention, and treatment., in Journal of the American Academy of Dermatology, vol. 69, n. 2, agosto 2013, pp. 187.e1–16; quiz 203–4, DOI:10.1016/j.jaad.2013.05.002, PMID 23866879.
- ^ Olivia M. Seecof e John Liantonio, Prognostication Using SCORTEN Severity of Illness Score in Patients With Stevens Johnson Syndrome and Toxic Epidermal Necrolysis, in Journal of Pain and Symptom Management, vol. 57, n. 1, 2019-01, pp. e8–e9, DOI:10.1016/j.jpainsymman.2018.09.019. URL consultato il 7 maggio 2021.
Altri progetti modifica
- Wikimedia Commons contiene immagini o altri file su necrolisi epidermica tossica
Collegamenti esterni modifica
- (EN) toxic epidermal necrolysis, su Enciclopedia Britannica, Encyclopædia Britannica, Inc.
| Controllo di autorità | Thesaurus BNCF 24188 · LCCN (EN) sh85136322 · BNF (FR) cb122617099 (data) · J9U (EN, HE) 987007541312605171 |
|---|